1. 一般評估
常見症狀包括心悸、頭暈、乏力、虛弱。心律不整導致的缺血性表現像是胸痛、噁心、喘、頭暈。
病史部分,詢問使用的藥物、草藥、毒品、含咖啡因飲料。特別要知道最近新使用的藥物、增加劑量的藥物。
有猝死、昏厥家族史且有心臟疾病者,有較高機率心律不整及併發症。
(1) 不穩定病患的初步評估
不穩定的患者須迅速評估及治療,以避免猝死
心律不整相關的不穩定即為:
(1) 灌流不足導致重要器官失能
(2) 可能惡化導致心跳停止 (Table 18-1)
應建立IV line、開始心律監測、取得心電圖、準備藥物或電擊
(2) 心搏過緩性心律失常病患的評估
心搏過緩性心律失常(bradyarrhythmias)描述心室速率於成人小於每分鐘60下,於小兒小於期年齡適當心律。
可分類為(1)心搏過緩(bradycardia): 心房、心室同樣的慢;
(2)房室傳導阻滯(AV blocks): 心室較心房速度慢
心搏過緩包括:
竇性心律過緩(sinus bradycardia)、交界心律(junctional rhythm)、
心室自主性節律(idioventricular rhythm)、心房顫動/撲動併緩慢心室反應(atrial fibrillation / flutter with slow ventricular response)、高血鉀引起的竇室性心律(sinoventricular rhythm)
房室傳導阻滯包括: 二度(一般是Type II)和三度房室傳導阻滯
常見度順序為:sinus bradycardia > junctional rhythm > idioventricular rhythm
常見於有傳導系統異常者,如:sick sinus syndrome、服過量AV Block藥物。
不穩定的患者,多為三度房室傳導阻滯
穩定的患者,多為Type I 二度房室傳導阻滯
80% 的bradyarrhythmias源自心臟電傳導系統以外的因素,包括急性冠心症、藥物過量、心肌缺氧灌流不足
一般不需緊急治療,除非
心律小於50 bpm合併低血壓:需急救並評估可能原因
源自房室竇下方結構導致傳導異常:不需急救但須持續監控,貼上電極貼片,同時安排後續處置
治療有症狀心搏過緩的藥物包括:atropine, β-adrenergic agonists, glucagon
Atropine:增加房室結的自主活動性、透過迷走神經傳導活性(vagolytic activity)加強通過房室結的傳導。通常對Sinus bradycardia和Junctional rhythms使用有效,對idioventricular rhythms、type II二度AV block、三度AV block則無效(也無害)。
β-Adrenergic agents:同時增加心臟收縮力(inotropic)和增快心跳(chronotropic),也增強房室結及的房室結以下的電訊傳導
Glucagon:獨立於β-Adrenergic受體之外同時增加心臟收縮力(inotropic)和增快心跳(chronotropic)。一般用於β-blocker和CCB過量造成的心臟毒性。
這些藥物的效果因人而異,一般來說作為心臟節律( Cardiac pacing)前暫時橋接使用,除非造成bradycardia的原因只是暫時的,且對藥物達到持續、幾乎完全或完全的反應。
經皮心臟節律器(Transcutaneous pacing, TCP)對於產生急性症狀的患者來說是最佳的節律方式。
(3) 心搏過速性心律失常病患的評估
心搏過速描述心室速率成人大於100 bpm及小兒相對年齡適當速率。
分類上分為心室上(Supraventricular)或心室性(Ventricular)心搏過速。
心室上心搏過速(Supraventricular tachycardia):源自AV node或其上游,大部分表現為窄的QRS波,故被命名為narrow-complex tachycardia。
但這分類是有例外的,SVT在下列情況也會出現widen QRS complex,包括:異常心室傳導、預先存在的束支傳導阻滯、心室預激症後群(如:WPW)…等。
心室性心搏過速(Ventricular tachycardia):源自AV node以下,通常導致寬的QRS波,因此被歸為wide-complex tachycardia。
正常窄的QRS波 < 100ms, 寬的QRS波 > 100ms
常見窄QRS波的心搏過速包含了:sinus tachycardia、atrial fibrillation、atrial flutter、PSVT。
較少見的窄QRS波心搏過速包括:multifocal atrial tachycardia(MAT)、atrial tachycardias、和preexcited tachycardias源自副傳導路徑如WPW症群。
寬QRS波心搏過速包括:VT和異常傳導的SVT (aberrant conduction)
VT進一步分為monomorphic和polymorphic。
Polymorphic VT包含了torsades de pointes,其QRS的高度會忽高忽低、且伴隨QTc延長( > 450ms)。
治療有症狀的tachycardia,穩定的患者以IV藥物、不穩定的患者以電擊整流,同時也需處理其他既有造成心搏過速的原因。
窄QRS波的心搏過速(Narrow-complex tachycardia)
Sinus tachycardia和multifocal atrial tachycardia (MAT)最適當的治療是處理造成的原因;其他像是Afib、Flutter、AVNRT、AVRT,需要特定的心律不整治療,結合vagal maneuvers(見Table 18-3)、藥物(見Table 18-2)和電擊整流(見Figure 18-2)
Adenosine為短效藥物可阻斷通過AV node的訊號,干擾其再次進入AV node的迴圈。由於藥效非常短暫,當用藥後SVT很快再發生時,可重複給予一次12mg的劑量。
β-Blockers和CCB可減緩AV node的訊號傳遞,可使部分SVT (如:迴旋性心室上心搏過速 reentrant SVT)恢復,也可減緩其他心室性心搏過速(如:Afib, flutter)
Esmolol為IV短效β-Blockers,可使用於只希望暫時阻斷AV node、而不希望長效出現時。
Metoprolol為長效β-Blockers,多使用於更穩定的患者,如控制Afib患者的心室速率。
Verapamil為CCB,可治療迴旋性心室上心搏過速。雖可控制心室速率,但容易造成低血壓。Diltiazem因較不易產生低血壓,為更適合控制心室速率的CCB。
同步整流為患者不穩定或對藥物沒有反應時,可使用的治療。
寬QRS波的心搏過速(Wide-complex tachycardia)
包括了心室性心搏過速(VT)、異常傳導的心室上心搏過速(SVT with aberrant conduction)。
穩定的患者,可以使用的藥物包括:procainamide、amiodarone、 lidocaine和magnesium(Table 18-2,Figure 18-3)。
Procainamide是穩定患者中的首選。Amiodarone和lidocaine效果相對較差。Magnesium則是用於與QT prolongation相關的心搏過速心律不整(如:torsades de pointes)。
心臟電擊整流為當Wide-complex tachycardia患者血行動力學不穩定、心肌缺血、藥物治療失敗時的治療方式。
2. 異位性心搏(Ectopic beats)
異位心搏源自心房、房室結、或心室的組織。一般來說為良性,但可以造成症狀如心悸、心跳不規律。
(1) 心房早期收缩(Premature Atrial Contractions, PAC)
PAC源自異位性起搏點(ectopic pacemakers),為心房中竇房結以外任意處。
心電圖特徵見Table 18-4。
異位性P波若遇房室結不反應期,則不會傳遞下去。
若遇相對不反應期,則可能伴隨延遲,表現為較長的PR interval。
PAC可以特定規律表現,如雙聯律(bigeminy)、三聯律(Trigeminy)。
臨床表現
PAC可見於各年齡層,且通常不代表有心臟過去病史。
PAC的速率增加常見於有慢性心臟或肺部疾病的患者。
藥物增加交感神經興奮(cocaine, amphetamines, caffeine, nicotine)或副交感神經興奮(digoxin),都可能導致更常發生PAC。
PAC可於特定情況下引起atrial tachycardia、flutter或fibrillation。
頻繁的PAC會增加中風和猝死的風險。
有症狀的患者,需治療任何可能引發PAC的既有疾病
(2) 心室早期收缩(Premature Ventricular Contractions, PVC)
PVC可源自心室中單一或多處且伴隨心電圖特徵(Figure 18-5, Table 18-5)。
許多PVC以雙聯或三聯律呈現,並伴隨固定的間距。(Figure 18-6)。
PVC的分級見Figure 18-5
偶爾單獨出現的PVC,稱為isolated
多個PVC,有著類似的型態,稱為unifocal
多個PVC,有多種型態,稱為multifocal,顯示有多於一處的心室來源。
臨床表現
PVC屬於常見且與心臟電生理學、心肌病理變化有關。
偶爾出現的PVC可在完全無心臟疾病的病患出現。
PVC可能於R on T時誘發持續的VT (Figure 18-7)
冠心症病史的嚴重度與心室異位(Ventricular ectopy)的程度室有關的,心室異位則是猝死的風險因子。
急性冠心症中,PVC表示心臟的電位不穩定
頻繁的PVC持續超過30分鐘可能導致心室功能受損,稱為PVC-induced cardiomyopathy。患者的心跳速率會比平常快15-20%,合併心悸及一些心衰竭症狀。
治療
回顧心電圖,尋找缺氧、梗塞、心室肥大、QT延長或Brugada syndrome的證據
評估那些可逆的情況包括缺氧、藥物引起的效果、電解質異常並妥善治療。
出現連續三個PVC的情況時,視為Non-sustained VT,可能引發持續地心搏過速心律不整或是猝死。若為新的心律不整,則需進一步尋找原因。
以藥物去控制Isolated PVC,並不會改善存活率。
企圖由口服藥物去長期控制PVC,則會因藥物本身可能導致的心律不整而增加死亡率。
植入性心臟去顫器用在可能引發惡性心室性心律不整或是心臟驟停的患者身上。
3. 心搏過緩心律不整(Bradydysrhythmias)
(1) 交界性心律(Junctional rhythm)
一般來說,SA node傳遞訊號速度比AV node速度快,故AV node和其他較慢的pacemaker都被抑制。
一旦SA node傳遞訊號較慢或沒有抵達AV node,便會產生交界性逸搏(junctional escape beats)(Figure 18-8)。
一般介於40-60bpm。當交界性逸搏持續,變成交界性心律。
大多數都不會逆行回心房,故呈現為沒有P波的QRS複合波(Figure 18-8A)。
少部分逆行回心房,產上一個倒的P波在QRS波前(Figure 18-8B)。
有時,增強的AV node勝過Sinus node產生了加速交界性心律(accelerated junctional rhythm),速率約60-100bpm;或是交界性心搏過速(junctional tachycardia),速率大於100bpm。
臨床表現
交界性逸搏可於訊號抵達AV node後、有足夠久的暫停(pause)時發生,例如Sinus bradycardia、sinus dysrhythmia緩慢期、premature beats後暫停。
持續的交界性逸搏可於心衰竭、心肌炎、低血鉀或毛地黃中毒發生。
加速交界性心律(Accelerated junctional rhythm)包含了交界性心搏過速(Junctional tachycardia),可能源自藥物的毒性、急性風溼熱、下壁心肌梗塞。
治療
單獨、少發生的交界性逸搏一般不需特定治療。
若為持續的交界性心律,則需連同可能造成的原因一起處理。
產生症狀的話,可考慮Atropine來加速SA node的訊號傳播。
Accelerated junctional rhythm和Junctional tachycardia需治療造成的原因。
(2) 非特異性心室節律(Idioventricular Rhythm)
源自心室,表現為規則的寬QRS波,無心房活動。
速率約為30-50 bpm,加速性非特異性心室節律(AIVR)之心率為50-110bpm。
一般不為持續性的表現,可連續3-30下,通常從fusion beat開始。
臨床表現
常見於STEMI時。
AIVR常見於藥物中毒(Cocaine, digitalis)、電解質不平衡(高血鉀)、心肌病變、心肌梗塞使用血栓溶解治療後的”再灌流期心律不整”(但無法用以區分完全或不完全的再灌流)。
非特異性心室節律可能導致頭暈、虛弱、昏厥、胸痛、喘,嚴重的灌流不足可能發生。
AIVR通常沒有症狀,但無心房收縮減少心輸出,可能使血行動力學不穩。
治療
當非特異性心室節律產生低血壓時,可使用藥物加速心跳
Atropine可嘗試,不過成功率不高。
經皮心臟節律貼片(TCP)是經常需要準備的
大部分的AIVR不需要治療,若其為唯一的pacemaker,使用抑制心律不整的藥物可能導致心跳停止
若AIVR導致症狀解降低心臟輸出,建議使用心房心室序列節律(AV sequential pacing)
4. 心室上性心律不整(Supraventricular Tachydysrhythmias)
(1) 心房顫動及心房撲動(Atrial Fibrillation And Atrial Flutter)
心房顫動僅次於sinus tachycardia,第二常見的窄QRS波心搏過速。
源自心房多處心肌去極化、收縮,心房無法同步收縮,呈現心房顫動,導致心室填充效率降低、減少心臟輸出。
無可識別的P波,且間距毫無規律(irregularly irregular)。
心房速率常大於600bpm,心室速率則因房室結不反應期而顯著的降低許多;心房顫動的房室結若沒有被藥物或其他疾病影響,心室的速率一般為120-170bpm,若有accessory或bypass tracts,則可出現rapid ventricular response(AfRVR)速率大於200bpm。
與心房顫動不同,心房撲動多為規則的心律。只有罕見的情況下因房室結阻斷而造成不規律。
P波存在且為單一型態,常為倒置。撲動波(Flutter Wave)為鋸齒狀型態,常見於下壁導極和V1。
心房速率規律,一般約為300bpm(250-350),在正常功能房室結下心室有規則的速率。當AV ratio 2:1時心室速率為150bpm,AV ratio 3:1時心室速率為100bpm。AV ratio通常固定,若為變化的則導致不規律的心室速率。
當見到窄QRS心搏過速速率為150(+/-5)bpm時,通常為2:1傳導的心房撲動。
臨床表現
心房顫動常與心臟缺血或瓣膜疾病相關。其他較少見的的原因包括心肌病變、心肌炎、酗酒、甲狀腺毒症(thyrotoxicosis)、胸部鈍傷。
慢性心房顫動患者常見左心房擴張。
心房顫動可為陣發性(paroxysmal):持續不超過七天,自發性或治療後停止。持續性(persistent):持續超過七天或需治療才停止。長期持續性(long-standing persistent):持續超過一年。永久性(Permanent):長期持續且決定不復原成normal sinus rhythm。
新發生、最近發生的心房顫動:適用於沒有先前病史且具症狀來急診的患者。
心房顫動導致無效心房收縮、快速心室反應(RVR)的可能、產生血栓栓塞的風險。
當患者心臟功能受損,左心房收縮效率不足,影響左心室填充,導致心臟衰竭。
Af RVR除了影響心室填充,也影響了心臟和全身灌流。
心房顫動增加動脈和靜脈血栓的風險,可能導致肺部或他處動脈栓塞。
當一動脈血栓形成,將心房顫動回復(conversion)成竇性心律可能將血栓打出至全身循環,心律不整越久,此風險越高。
從觀察性研究已知,12小時內將新發生的Afib回復至NSR,產生動脈血栓的風險為0.3%。12-48小時恢復NSR前的風險約為1%。
心臟衰竭或是糖尿病患者於48小時內回復成NSR產生血栓的風險為9.8%
大於48小時候,所有族群回復時產生血栓的風險都會上升,所以在矯正回NSR前應使用3-4週抗凝血劑。
治療
在急診治療心房顫動需考量三個面向:心室速率的控制、心律的恢復、抗凝血藥物以避免血栓產生。
治療需根據患者的穩定度、有症狀的時間長度、心房顫動慢性的程度(陣發性、持續性、永久性)。回顧過去紀錄辨識心房顫動的事件和治療。
新發生的心房顫動要驗甲狀腺功能。
有在服用Wafarin者,要驗PT和INR
計算CHADS2 或CHA2DS2-VASc score來評估發生血栓的風險
當CHA2DS2-VASc評分量表評為低風險(男性0分或女性1分),不建議給抗凝血藥物預防;當CHA2DS2-VASc評分量表≧1(女性2分),建議給抗凝血劑預防。
陣發性或因其他急性問題引發的心房顫動,可於短暫觀察或治療後自發性回復成NSR。48-72小時內,急性新發生心房顫動且沒有其他過去疾病的患者,達70%的患者會自發性回復。
速率控制,在回復NSR前或許可幫助減緩症狀。
有其他急性問題的患者,想要控制其心律或速率都困難許多,且會增加不良反應的風險。
當合併及他急性問題(如:Sepsis、severe hypovolemia、pulmonary embolism、alcohol withdrawal)而產生Af RVR,稱為複雜性心房顫動(complex atrial fibrillation)。疾病初期,治療這些急性問題應優先於速率或心律的控制。
當其為最近發生的心房顫動且合併Af RVR產生低血壓、心肌缺血、肺水腫,應給予心臟電擊整流治療
若為長期心房顫動而當下不穩定的患者,電擊整流較難成功,應開始穩定血行動力學、控制速率。
若患者電擊後產生血栓風險上升,可於電擊前或電擊後立即給予藥物:非瓣膜性心房顫動患者先給予DOACs初始劑量;機械瓣膜、風濕性二尖瓣狹窄或腎功能缺損患者給予low-molecular-weight heparin。
用heparin治療的患者需於出院時轉換成Wafarin,持續heparin直到INR達治療閾值,機械瓣膜或二尖瓣狹窄的患者的標準閾值為2.5-3.5。持續服用抗凝血藥物直到返診時評估是否需要長期服用。
生命徵象穩定、低風險的族群,新發生心房顫動時,速率控制(rate-control)或心律回復(rhythm-conversion)都是合適的策略。
速率控制(rate-control)的手段包括了:房室結阻斷的藥物以控制心室反應、抗凝血藥物以預防血栓栓塞(若合適)、3-4週後重新評估電擊整流。
控制心室反應的藥物包括CCB (Diltiazem)、β-blockers (metoprolol 或 esmolol),急性期使用Diltiazem控制的實證較佳。
若Diltiazem或β-blockers都無效,可嘗試IV procainamide或amiodarone。
速率控制的目標為休息時速律小於100 bpm。
心律回復(rhythm-conversion)透過電擊或是藥物將Afib回復至NSR。
電擊整流(Electrical cardioversion)使用150-200 J。
心房顫動小於48小時內、且無心房擴張,較可能成功回復心律並維持在NSR。
觀察性研究顯示電擊整流前使用速率控制或心律回復的藥物,與整流回竇性心律成功率下降有關。
雖然電擊整流對許多Afib病人有效,且可降低急診滯留時間,專家對於是否整流持不同意見。如前述提及,新發生Afib小於24小時的患者於觀察評估時,有顯著比例自發性回復成NSR。
多個研究顯示,於急診將新發生的Afib回復,無顯著好處。
新發生Afib且生命徵象穩定的患者,單以速率控制即可。
控制心律不整的藥物見Table 18-12
Ibutilide回復心律的成功率最高,但若患者高血鉀、QT prolonged、有心衰竭病史,則應避免,可能誘發torsades de pointes。(給藥後此風險會持續4-6小時)
藥物型回復心律不應於發作時間未知或已高過48小時後使用,應確定有無心臟血栓並於嘗試回復心律前給予抗凝血劑治療。
心房撲動(flutter):治療方式和心房顫動類似心律恢復與速率控制。
電擊整流對心房撲動相當有效,25-50 J就有反應。
血型動力學較心房顫動穩定,因其心房較有效收縮。即便如此,仍有血栓形成的風險,和Afib一樣需要評估是否投以抗凝血藥物。
動向
安排住院的適應症:心衰竭合併肺部鬱血、持續呼吸窘迫、持續心肌缺血…等臨床上的窘迫症狀需持續治療的時候。
當速率控制(Rate control)無法成功,且症狀持續時,也建議住院。
心律不整發作時間較長、曾經中風過或TIA、CXR上見肺部鬱血者,30天內有較高風險產生不良預後。這些患者需謹慎安排動向。
大部分患者都是平安出院並安排短期內心臟科回診。
超過八成患者屬於30天內低風險中風或死亡的,在速率或心律控制後離開急診。
心房撲動經電擊整流後的患者,約九成離開急診,且一年內中風發生率極低。
可參考Table 18-13、Table 18-14為離開急診但持續心律不整的患者做藥物選擇及適當的追蹤安排。
(2) 多源性心房性心搏過速(Multifocal Atrial Tachycardia)
MAT為不規則心律,源自至少心房三處不同來源爭相起搏,導致特異P波型態(Figure 18-12 和 Table 18-15)。
由於其心房去極化不規律及混亂的型態,MAT容易和Afib及flutter搞混。
臨床表現
MAT多於年長患者發現,合併慢性肺病。也可能合併心衰竭、敗血症。
治療應針對其既有疾病。
COPD患者給予O2、bronchodilators,以利肺部功能及血液氧合、降低心房起搏異位。
不適合使用抗心律不整藥物、回復心律。
(3) 陣發性心室上性心搏過速(Paroxysmal Supraventricular Tachycardia (Atrioventricular Nodal Reentrant Tachycardia)
超過八成的PSVT患者屬於AVNRT,起因於通過房室結的電路迴圈,而心房異位來源約占剩下的15-20%(Figure 18-13 和 Table 18-16)。
PSVT的QRS波寬度正常、規律、快速。P波約有70%埋在QRS波裡;剩下30%呈現倒置P波可在QRS近前方、裡面、後方而無法量測PR interval。
臨床表現
PSVT多見於女性,尖峰期在青年期晚期、成人早期。
多數病人沒有心臟血管疾病。
患者可以描述出何時發生和結束。
常見症狀為心悸、頭暈、喘。
治療
PSVT發生的初期,可嘗試vagal maneuvers (Table 18-3)
若vagal maneuvers無效,則建議使用 IV adenosine以回復至竇性心律
較少病患需要使用到β-blocker或CCB
若患者為頑固性PSVT或生命徵象部穩定的患者,可使用電擊整流以回復心律。
5. 房室傳導阻滯(Atrioventricular Blocks)
(1) 第一度房室傳導阻滯(First-Degree Atrioventricular Block)
在 1st degree AV block,所有心房去極化波都有傳導到心室,但比正常者慢,PR interval延長,大於200ms。
每個QRS波都有p波,且型態都與下一個波一致。
房室結通常是造成傳導延遲之所在,有時此延遲也可能在房室結之下。
臨床表現
常常於正常心臟發生。
常見原因包括:任何原因造成了vagal tone增加、藥物副作用、下壁心肌梗塞、心肌炎。
沒有結構性疾病的情況下,死亡率無顯著差異。
當合併急性冠心症,則進展成complete heart block的機會增加。
(2) 第二度房室傳導阻滯莫氏一型(Second-Degree Mobitz Type I (Wenckebach’S) Atrioventricular Block)
房室傳導及PR interval漸進式延長直到某個心房去極化波被完全阻斷,此時不會出現QRS波(Figure 18-15和Table 18-18)。
傳導比例(Conduction ratios)為心房傳遞到心室的去極化波的比例,如4:3 ratio 表示四個心房的脈衝中有三個傳遞到心室。
通常只有一個心房脈衝會被阻斷,漏一拍後房室傳導又回到正常,並重啟循環,可為同一個傳導比例(Fixed ratio)或不同的傳導比例(Variable ratio)。
莫氏一型二度房室傳導阻滯是因每個連續去極化都使房室結產生不反應期延長,當下一個心房脈衝抵達房室結期還在相對不反應期,於是傳導相對前一個脈衝又晚了一些。
這個過程會一路進展,直到脈衝遭遇房室結絕對不反應期而完全阻斷(Figure 18-16A)。這個暫停使房室結回復,而循環重新啟動。
這樣的循環產生一個“grouped beating”的型態,顯現在接續的循環中(Figure 18-16B)。
臨床表現
此阻斷經常為暫時的,常與藥物副作用、下壁心肌梗塞、心肌炎或心臟手術術後相關。
可在房室結暴露於快速心房速率下發生。
可能只是個正常的變化,不代表與急性或慢性心臟疾病相關。
通常不需特別治療,除非極慢心室速率產生了低血壓症狀,多數患者對Atropine治療有反應。
(3) 第二度房室傳導阻滯莫氏二型(Second-Degree Mobitz Type II Atrioventricular Block)
在二度房室傳導阻滯莫氏二型中,PR interval始終保持固定,在沒有傳下去的心房脈衝前後都是。(Figure 18-17和Table 18-19)
每個P都接續著QRS波,直到一個心房去極化未傳導下去。
二度房室傳導阻滯通常發生在房室結下傳導系統,常常合併fascicular或bundle branch blocks,因此QRS波通常是寬的。
當多於一個連續的P波沒有傳導下去時,為High-grade AV block(Figure 18-17C)。
當二度房室阻滯且傳導比例固定為2:1時,是無法區分type I 或 type II的
若QRS為寬,則較可能源自房室結下方阻滯。
若QRS為窄,則在房室結或房室結下方皆有可能。
臨床表現
當二度房室阻滯表示房室結下傳導系統有結構損傷,通常是永久性的,且可能在伴有急性心肌缺血時,突然進展為complete heart block。
若預期患者不穩定應於急診因先貼上TCP。當心室速率過緩且產生低灌流症狀時,開始緊急pacing。
可嘗試Atropine但無法保證效果。
在合併急性心肌缺血的患者中,多數最終仍需經靜脈心律調節器(Transvenous Pacemaker)。
(4) 第三度房室傳導阻滯(Third-Degree Atrioventricular Block (Complete Heart Block))
三度房室傳導阻滯中,沒有發生房室傳導(Figure 18-18和Table 18-20)。
一個逃逸的交界pacemaker(以QRS波表現)調節心室速率,心房的節律以P波表現,心室速率較心房速率慢,約40-60bpm。
QRS波為窄的,因源自希氏束(His bundle)上游分岔前。
當三度阻滯發生於房室結下方,心室速率會低於40bpm。
當三度阻滯發生於His bundle的高度,QRS波可寬可窄。
發生在His bundle分岔下或是普金氏系統(Purkinje system)則QRS波皆為寬的。
臨床表現
下壁心肌梗塞的患者中有8%機會,發生房室結的三度房室傳導阻滯(窄QRS),可能持續數日。
房室結下的三度房室傳導阻滯(寬QRS)表示有房室結下傳導系統的結構性損傷,可於前壁心肌梗塞發生。
房室脫逸節律器(escape pacemaker)通常不足以供應心臟輸出,病人多為不穩定,可能發生短暫心室停止跳動。
若心肌梗塞時見三度房室傳導阻滯,即使有pacing,死亡率仍上升。
輕微或無症狀的患者較為少見,需要監測和住院。
有症狀的患者,以藥物或節律器治療。
房室結高度的阻滯可對Atropine有反應。房室結以下者則對Atropine或其他可提升房室結傳導的藥物無效。
於急診時患者應貼上TCP,當對Atropine無反應或反應不佳時,使用TCP。患者最終大多需要經靜脈心律調節器(transvenous pacing)。
6. 寬QRS波型心搏過速(Wide-Complex Tachycardias)
定義為QRS超過100ms,速率大於100bpm。VT或SVT合併心室傳導異常都會呈現寬QRS波。(Figure 18-19)
(1) 心室性心搏過速(ventricular tachycardia,VT)
VT 為三個以上連續的心室異位pacemaker去極化且速率超過100bpm。
可為不持續的形式,短暫的只發生幾下並自行終止;也可為連續的形式,較長的經過需要治療來終止。
VT可進一步區分為:血行動力學(穩定vs.不穩定),心電圖型態(單一型態vs.多型態),臨床表現(仍有灌流vs.心跳停止無脈搏)。
(Figure 18-20和Table 18-21)
單一型態的VT(Monomorphic VT)是最常見的VT型態,佔約7成,且通常非常規律,速率約140-180bpm。
患者心跳速率在110-130bpm者,可嘗試藥物如Amiodarone使速率減緩。
在罕見的情況中,Monomorphic VT也可能為不規律,不過程度與傳導異常的Afib相比較輕微。
多型態的VT(Polymorphic VT)有多樣化的QRS型態(Figure 18-21和Table 18-21)。Torsades de pointes是其中一種,發於心肌再極化延遲而QT interval延長時。(Figure 18-21B)
臨床表現
VT 很少發於沒有任何既有心臟疾病的患者身上
最常見的成因為慢性心臟缺血疾病和急性冠心症,於有症狀的VT患者中佔約5成。
較少見的成因包括dilated或hypertrophic cardiomyopathy、瓣膜性心臟疾病(包括二尖瓣脫垂)、離子通道異常、藥物毒性。
缺氧、鹼血症、電解質異常特別是鉀離子,會增加VT和心室異位的傾向
當再極化延遲時,心臟後電位誘發Torsades de pointes。
Torsades de pointes 再自發性停下之前,可爆發至少30個循環。
持續性的Torsades de pointes很少見,通常會漸漸退成VF。
跳VT的病人等同臨床不穩定是一個誤解。VT無法用臨床症狀或生命徵象來和SVT with aberrant conduction區分出來。
治療
VT的處置建立在患者的臨床穩定度上。
最不穩定的情況便是心跳停止,病患應接受電擊去顫、CPR、其他進階維生醫療處置。
有脈搏但受VT影響的患者,應給予止痛和鎮靜,接受電極整流。
血行動力學穩定的患者首選藥物治療。包括procainamide、amiodarone、lidocaine或magnesium。
Procainamide於穩定患者中,優於amiodarone或lidocaine。主要的缺點是需要相對慢流速的滴注,流速太快會導至低血壓。
若於藥物治療時情況惡化,則進行電極同步整流、維持呼吸道,可能的話也給予鎮靜。
若穩定的患者於藥物治療下仍反覆發生VT,照會心臟科,這樣的患者通常需要心臟電氣生理學檢查及治療。
Magnesium作為抗心律不整的藥物,使用於低血鎂、QT prolongation、多型態VT或Torsades de pointes的患者。
Torsades de pointes的標準治療為心室pacing以預防突然進展為多型態VT。Pacing會持續直到改善了QT prolongation的原因(如藥物毒性、電解質異常)。
(2) 無法區分的寬QRS波心搏過速(Undifferentiated Wide-Complex Tachycardia)
一個規則、寬QRS波心搏過速,可能是源自心室(如:VT)或SVT併傳導異常(SVT with aberrant conduction)。要區分兩者是困難的,在持續的寬QRS波心搏過速中更是如此。
臨床表現
傳統教學中強調五種區分出VT的心電圖特徵:irregularity、AV dissociation、fusion和capture beats、QRS的寬度、前胸導極QRS波一致全正或全負波(Figure 18-22)。
VT通常非常規律,即使不規律程度也很小。(Figures 18-20B和18-22C)。
若顯著的不規律,多為A fib合併支束傳導阻滯(bundle branch block)。當然Torsades de pointes也是不規律的,但不斷轉換QRS波方向通常是明顯的。
AV dissociation:心房心室有各自獨立的Pacemaker而各跳各的(Figures 18-22C)。
心房去極化完全獨立於心室活動,P波和QRS分開不相關聯。
AV dissociation並不常見,約佔VT患者中的10%。
Capture/Fusion beats(Figures 18-22D):
VT患者的心房(心室上)獨立脈衝有時可透過一般傳導系統,造成心室去極化。此時會產生一個不一樣型態的QRS波。
若此QRS波發生的比預期早且是窄的,稱為Capture beat(心室上脈衝捕獲了心室)。Capture beat的存在強烈支持VT的診斷。
Fusion beats為sinus beat從AV node傳遞到心室,並與源自心室的異位波融合。也同樣強烈顯示其為VT。
這兩種波並不常見,只在少於10%的VT患者。
VT的QRS寬度,通常比SVT合併異常傳導還寬,寬度>160ms。
一致軸向(Concordance)描述前胸導極V1-V6的QRS軸向全正或全負。全負的前胸導極表示其為VT。
協助區分VT與SVT的心電圖特徵見(Table 18-22)
治療
開始治療無法區分的寬QRS波心搏過速之前,考慮是否為高血鉀或鈉離子通道阻斷劑造成,兩者皆需特定的治療。
血行動力學不穩定的患者,先推定來自心室並治療。
血行動力學穩定的患者,可先給予Adenosine,可分辨VT或SVT,但少數VT對Adenosine也有反應,可能會因回復至竇性心律而誤判。
不是所有的寬QRS波心搏過速都需要抗心律不整藥物或電極整流治療,若不清楚診斷且患者穩定,應先照會心臟科醫師。
(2) 心室顫動(Ventricular Fibrillation)
心室顫動為失控的心室心肌各區去極化,產生混亂的收縮與無效的心臟活動,也無心臟輸出。
心電圖不規律,見不到P波或QRS波。型態可依高度分為粗、中等、細。(Figure 18-23)
臨床表現
心室顫動多見於有嚴重心臟缺血疾病的患者,但不一定為急性心肌梗塞。
原發性的心室顫動,多為突發且事前沒有血行動力學惡化;
續發性的心室顫動則在左心室衰竭併/或休克延續一陣子之後發生。
此外,對心肌的直接刺激,如透過導管或其他醫材、電擊、直接的胸部鈍傷(心臟震盪:commotio cordis),可引發心室顫動
無脈動的心室性心搏過速或心室顫動,以電擊去顫合併胸外按壓及其他維生裝置治療。若成功恢復自發循環,則處理任何引發心律不整的因素,包括急性缺血、代謝異常、毒物。
7. 傳導和再極化異常(Conduction And Repolarization Abnormalities)
(1) Wolff-Parkinson-White Syndrome
WPW症候群涉及副傳導路徑做為捷徑,繞過房室結直接連結心房和心室,為心室預激的一種。
WPW的患者容易發生各式SVT (Table 18-23)。
WPW的患者很少發生VF,常為治療的意外結果。
臨床表現
WPW的心電圖經典三個表現可於竇性心律見到,在心搏過速心律不整時通常看不出來。(Table 18-24和Figure 18-24)
其竇性心律時PR interval較短,因脈衝走副傳導路徑,所以非一般走房室結的生理表現。
心室透過兩分開的路徑啟動,產生了一個融合、較寬的QRS波。
此波前段為delta波,呈現經過副傳導路徑的異常激活;而後段為經His-Purkinje 系統,透過房室結傳導脈衝的正常激活。
由於心室去極化的改變,續發的再極化變化反應在ST區段和T波方向和delta波、QRS波相反。
Delta波可能產生彷似缺血病變表現的Q波。
可於無症狀者做心電圖時意外發現。無症狀患者多不會發生心搏過速心律不整,一部分患者產生症狀,很罕見的情況會發生VF或心跳停止。
WPW患者最常見的心律不整為房室迴旋性的心搏過速(AV reciprocating tachycardia, AVRT),迴路發生於房室結和副傳導路徑。(Table 18-23和Figure 18-25)
AVRT可為順行的(Orthodromic):順著走房室結,QRS為窄;
亦可為逆行的(Antidromic):逆著走房室結,QRS為寬。
順行AVRT中,心房脈衝自房室結傳到心室,又從副傳導路徑回到心房。心室只由經過His-Purkinje的脈衝刺激,所以QRS為窄,且沒有delta波。
逆行AVRT佔約65%的WPW患者,很難和AVNRT(AV nodal reentrant tachycardia)區分(如:典型的PSVT)。
脈衝傳遞方向為順行副傳導路徑,逆行房室結至心房,QRS為寬。
心電圖呈現又快又寬的心搏過速,看起來就像VT。
WPW有症狀的患者中5-10%為逆行AVRT。(Table 18-23和Figure 18-26)
WPW有症狀患者中有25%會發生心房顫動(A fib)。
因透過副傳導路徑傳導脈衝較房室結快,心電圖可見非常快的速率。(Table 18-23和Figure 18-27)
且因兩個抵達心室的脈衝融合成一複合去極化波,每拍間見顯著的QRS型態變化。
此寬QRS相對規律,易誤判為VT。
治療
無症狀而意外發現WPW的患者,轉介心臟科做後續評估。
穩定的患者,治療由QRS寬窄、規律與否來決定。
規律、窄QRS(如:順行AVRT),治療先試vagal maneuver(Table 18-3)。
失敗則嘗試IV adenosine (Table 18-2)。
Adenosine若失敗,嘗試長效房室結阻斷劑,如:β-blockers、CCB。
若為反覆發生,procainamide可有效阻斷副傳導路徑,並終止迴旋。
若所有藥物都失敗,則適當將患者鎮靜後電極整流。
寬QRS、穩定的患者,不論規律(順行AVRT)或不規律(A fib),都應使用procainamide。如果失敗則適當將患者鎮靜後電極整流。
部分抗心律不整的藥物,可短暫增加副傳導途徑傳遞,大幅增速心房傳導而誘發VF。
同時應注意,抑制WPW併A fib患者的房室結傳導,更多的快速心房去極化波將走副傳導路徑,雖然如此,關於此路徑帶來的臨床不良反應的證據屬於薄弱的。
WPW合併寬QRS波的患者,應避免增強副傳導路徑且/或抑制房室結傳導的藥物,不論規律與否。包括:adenosine、amiodarone、β-blockers和CCB。
回復心律後,應持續監測患者心律,並重複心電圖。
一般來說,較少發生心搏過速心律不整的患者,回復後就可出院追蹤。
頻繁發生的患者,或有發生過AfRVR者,需安排電燒。
於心律不整時失去意識,需持續觀察,因可能再發生或心跳停止。
(2) Brugada Syndrome
屬於遺傳疾病,患者為年輕成人,其心肌去極化引發心室惡性心律不整和猝死。
遺傳變異發生於心肌細胞膜上的鈉、鉀、鈣離子通道。
多為男性,好發於東南亞,西歐較少,美洲則很少。
臨床表現
多數患者無症狀,意外發現於心電圖。
有症狀患者症狀有:心悸、幾乎或完全昏厥、或因心律不整導至大腦缺血發生癲癇。
診斷需具備心電圖特徵,但心電圖有不同變化且不一定存在(Table 18-25和Figure 18-28)。
發燒和鈉離子通道阻斷劑(如:flecainide)的激發測試可誘發Brugada syndrome相關的心電圖變化。
Type 1 模式需合併相關的病史、家族史做為Brugada診斷(Table 18-26)
Type 2 模式為暗示可能為Brugada,但無法做為診斷。因其可自發或經激發測試轉換為Type 1。若有相關病史需進一步的後續評估。
發生過猝死的患者,五年內發生VF的機會超過50%。
治療
急診首要任務是辨識出此心電圖特徵,特別是具相關症狀者,並轉介後續追蹤。
避免加劇既有的病生理機轉。誤使用鈉離子通道阻斷劑。其他藥物見:https://www.brugadadrugs.org/
衛教患者治療發燒的重要性,即使只是輕微感染。
唯一證實可終止心室惡性心律不整、可預防猝死的治療是植入性去顫裝置(implantable cardioverter-defibrillator, ICD)。
(3) Long QT Syndrome
EKG特徵為QT interval延長,容易變成VT、torsades de pointes、猝死。(Figure 18-29)
先天的Long QT Syndrome為遺傳疾病,為陽離子通道基因變異(通道病變)
發生率約1/2000。
約有13種變異,其中三種佔約九成。
Type 1、Type 2為心肌鉀離子通道變異;Type 3為鈉離子通道變異。
後天Long QT Syndrome發生於於電解質異常(低血鉀、低血鎂)、藥物作用、其他疾病(如:急性冠心症、嚴重左心室衰竭)
臨床表現
QT interval正常經心跳速率校正為QTc,成人男性上限為440ms,女性為460ms。
心律不整的風險隨著QTc延長而上升,480-499ms間有中等風險,大於500ms時有高度風險。
最常見的表現為昏厥;最常見有症狀的心律不整為Torsades de pointes。
辨識先天Long QT syndrome的評分表格見Table 18-27
治療
急診的重要角色是辨識出心電圖特徵,尤其是昏厥的病人,並適當轉介後續追蹤。
避免加劇既有的病生理,勿使用使離子通道阻斷的藥物、使心肌再極化不全的藥物、QT interval延長的藥物、誘發心搏過速心律不整的藥物。
校正既有的電解質異常,特別是鉀離子、鎂離子。
有症狀的先天Long QT syndrome患者初期治療以β-Blockers。
Propranolol和nadolol為最有效β-Blockers。
生活調整對於先天Long QT syndrome患者很重要。
運動是致命心律不整的誘發因子,尤其是對於Type 1的患者,而游泳最為危險。
Type 2患者對血鉀降低很敏感,且情緒變化或受驚會有致命風險,譬如在睡覺或休息時被吵醒XD
(4) Short QT Syndrome
Short QT Syndrome罕見但高度致命,與增加VT機率相關。
為體染色體顯性遺傳疾病。
縮短的QT interval為主要辨識要素,影響的患者心臟在結構和功能上都正常。
臨床表現
患者可為無症狀,或心悸、頭暈、昏厥、因心室心律不整而心跳停止。
主要的心電圖特徵為QT interval小於360ms,當小於340ms時與猝死機率上升有關。
其他心電圖特徵包括又高又尖的T波、J point到T波的距離(到T波頂端)縮短小於120ms。
風險分級透過:QT interval、J point到T波、心臟相關病史(A fib、無法解釋的昏厥、已知的多型態VT或VF、或猝死)、家族使(近親猝死、嬰兒猝死)、有辨識的基因變異。
治療
無症狀、意外發現者轉介心臟科。
有症狀者因進行心臟科評估及住院。
有家族猝死病史的、有跳過VT或VF的建議裝植入式去顫器。
藥物治療部分,有症狀患者或有家族猝死病史的無症狀患者,建議使用Quinidine。
(5) 心律失常性右心室心肌病變(arrhythmogenic right ventricular cardiomyopathy, ARVC)
為與猝死相關的遺傳性心肌疾病。
好發率為1/5000 – 1/10000,男女比為3:1。
和其他心律失常性疾病一樣,有家族猝死的病史。
患者可能合併急性或亞急性右心室衰竭,最終進展成雙心室衰竭。
臨床表現
心悸、昏厥,來自暫時或持續的VT。
其他表現包括休克、心跳停止、右心室衰竭。
心電圖表現包括:
Epsilon wave(30%患者)
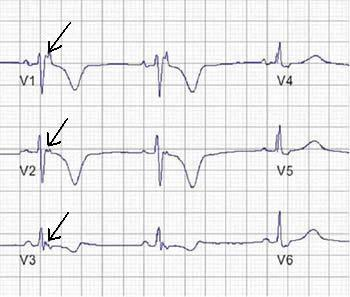
V1-V3的T波倒置 (85%患者)
V1-V3的S波高點延遲55 ms (95%患者)
V1-V3的寬QRS波(大於110ms)
陣發性的VT合併LBBB型態
Epsilon wave為一不規律的QRS波終端,發生在J point,屬於最特異性的表現但只見於約30%的ARVC病人
診斷需包含臨床表現、心電圖、心肌切片、心臟超音波,在急診的應用較少。
急診醫師於心電圖合併Epsilon wave、前胸導極變化(深S波、T波倒置)及患者有心悸、昏厥、家族猝死病史或/和心跳停止後復甦時可考慮此診斷。
治療
無症狀患者,適當的轉介給心臟科。
有症狀合併相關臨床表現的患者,安排心臟科住院以進一步評估。
高風險族群(如:曾發生心跳停止、VT、猝死家族病史)應安裝植入性心臟去顫器。
非高風險族群,可使用β-blockers(如:sotalol)或amiodarone。
持續惡性心律不整可安排電燒。
歷屆急診專科考題
109年
詳解:
參考Table 18-22:
寬QRS>160ms、隱約見P波但忽近忽遠 -> AV dissociation (Brugada Algorithm)、aVR initial dominant R (Vereckie Algorithm)。
此心律為VT,有pulse,選擇同步整流 (C)
109年
詳解:
(C)跳了Torsades de pointes且vital sign unstable,優先給予雙相去顫。
Edited by Cheng-Han, Yang
Reference: Tintinalli's Emergency Medicine Chapter 18, Cardiac Rhythm Disturbances

留言
張貼留言